En caso de que una mujer requiera de reproducción asistida, el médico que se encargue de su caso debe conocer el funcionamiento de los órganos genitales femeninos, así como su estructura y funciones integrales. De esta manera, la paciente podrá comprender el funcionamiento y los cambios que se producen a lo largo del ciclo ovárico y uterino. Lo que, en pocas palabras, explicará la capacidad reproductiva que posea según su fisiología femenina.
Anatomía del aparato reproductor femenino
El aparato genital o reproductor femenino es el sistema sexual femenino, junto con el masculino, encargado de garantizar la reproducción humana. Está compuesto por los órganos genitales internos (vagina, útero, ovarios y
trompas) y los genitales externos (apertura vaginal, labios mayores y menores, vestíbulo vulvar, clítoris y glándula uretral).
Los órganos genitales externos tienen dos funciones: permitir la cópula con miembros del otro sexo y proteger los órganos genitales internos de las agresiones externas. Los órganos genitales internos se encuentran dentro del cuerpo. Su principal función es facilitar la fecundación, el desarrollo embrionario y el parto. Incluyen el útero, las trompas, los ovarios y la vagina. Este último es el más externo de ellos.
Se hará énfasis en la descripción de aspectos anatómicos del aparato genital interno relacionados con la reproducción. Se eludirán descripciones anatómicas detalladas linfáticas, neurológicas y vasculares con mayor repercusión en otros aspectos ginecológicos como en oncología.
Ovario
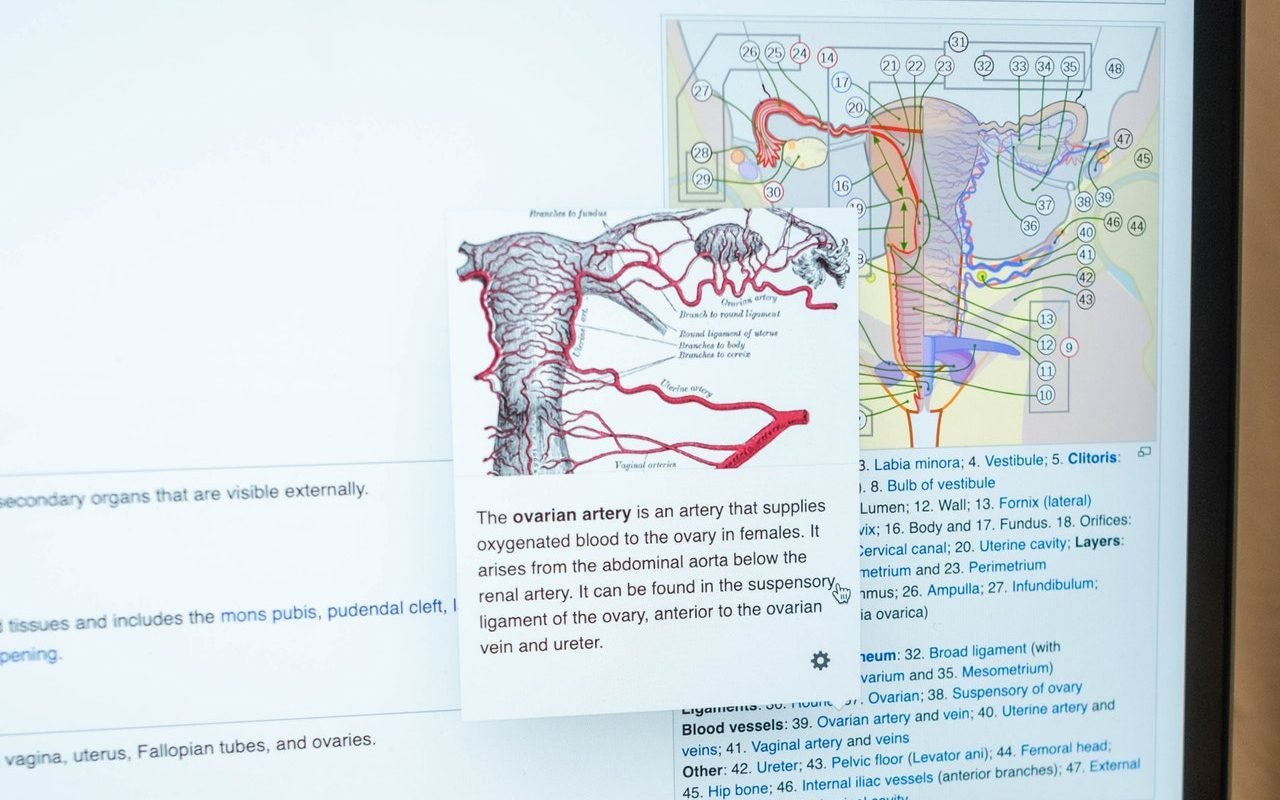
Los ovarios son dos cuerpos ovoides, de aproximadamente 3 x 2 x 1 cm. No está cubierto de peritoneo. Tiene dos lados, medial y lateral; dos bordes, libre y mesovárico; y dos extremos, tubárico y uterino. Se localizan a cada lado del útero y al final de cada una de las trompas de Falopio. Se mantienen en posición por ligamentos: el ligamento suspensorio del ovario (vasos gonadales), el ligamento tubo-ovárico (mesoovárico) y el útero ovárico desde el ovario hasta el cuerno uterino.
Los ovarios constituyen las gónadas femeninas y tienen el mismo origen embriológico que los testículos o gónadas masculinas. Al nacer, el ovario tiene un aspecto aplanado, mide 1.0 × 0.2 × 0.4 mm y pesa menos de 1 g. Durante la infancia, su peso aumenta y alcanza los 10 a 15 g en la pubertad, consecuencia de la acumulación de folículos y del aumento de tamaño de unos pocos. Alrededor de los 12 años, los ovarios, de forma ovoide, tienen su tamaño adulto.
Vascularización
La vascularización ovárica depende de las arterias ovárica y uterina. El ovario se divide en un área central, la médula y un área periférica más desarrollada, la corteza. De fuera a dentro el ovario consta de lo siguiente:
- Epitelio germinativo (mesotelio modificado: plano y cúbico simple).
- Túnica albugínea (tejido conectivo denso fibroso).
- Corteza (tejido conectivo celular. Aloja los folículos “estroma ovárico”).
- Médula (tejido conectivo laxo muy vascularizado y vascularizado).
En los ovarios se encuentran los folículos ováricos que contienen los ovocitos en sus distintas fases de desarrollo y células epiteliales (células de la granulosa y teca). Ellas contribuirán a la producción hormonal. Cuando alcanza la madurez, el folículo maduro o folículo de Graaf se rompe y libera el ovocito que será recogido por el infundíbulo de las trompas de Falopio en la ovulación y se transformará en cuerpo lúteo. Los cuerpos lúteos o amarillos son estructuras endocrinas que producen y secretan diversas hormonas. Hasta que, si el ovocito no es fecundado, degeneran y son reemplazados por una cicatriz fibrosa.
Útero
El útero es un órgano muscular hueco que comprende la cavidad uterina al nivel del cuerpo y el canal cervical. Tiene unos 7-8 cm de longitud, 5 – 7 cm de ancho y 23 cm de espesor. Sus paredes son gruesas, constituidas por fibra muscular lisa. Su tamaño es mayor después de embarazos recientes y más pequeño cuando los niveles hormonales son bajos como sucede en la menopausia. Su peso oscila de unos 50 g en nulíparas (4 cc) a 70 g en multíparas (5 cc), incrementándose tanto el volumen como el peso por las características de sus fibras musculares lisas durante la gestación.
Está formado por dos porciones: 2/3 superiores constituyen el cuerpo (intraabdominal) y el 1/3 inferior el cuello o cérvix que protruye en la parte superior de la vagina (intravaginal). Allí se encuentra el orificio uterino por el que se comunica el interior del útero con la vagina denominado portio u hocico de tenca.
La porción superior o fondo uterino es redondeada o convexa. Los extremos denominados cuernos unen las trompas de Falopio con la cavidad uterina. La cavidad uterina es triangular y virtual. Las anomalías congénitas del útero adquieren relevancia clínica, causan infertilidad y la pérdida del embarazo. Infieren con la implantación y la placentación normales (ver embriología uterina).
En su porción intraabdominal se sitúa entre la vejiga (fondo de saco vesical-uterino) y el recto-sigma (separada del recto por el fondo de saco recto-uterino de Douglas). Tiene dos bordes, derecho e izquierdo a través de los cuales circulan la arteria uterina, plexos linfáticos, nerviosos y venosos.
Vascularización
La vascularización uterina es a través de las arterias uterinas, ramas de las hipogástricas. Esas arterias se dividen en rama descendente (vaginal) y ascendente. La rama ascendente se subdividirá en arqueadas y radiales. Las arterias radiales, perpendiculares a las arqueadas, penetran en miometrio y capa basal endometrial. Se denominan arterias basales, formando la red de arterias espirales encargada de mantener la capa basal. En la zona parametrial se produce el cruce de la arteria uterina-uréter.
Su sustentación principal es por el diafragma pélvico. Secundariamente, recibe sostén de los ligamentos cardinales, úterosacros y pubocervicales y el peritoneo por mediación del ligamento ancho. Otros ligamentos tienen poca participación en el soporte uterino (redondos, ancho.) La pared del cuerpo del útero tiene tres capas celulares que son de fuera a dentro:
- Una capa externa serosa o perimetrio.
- Una capa media muscular (constituida por músculo liso) o miometrio.
- Una capa interna mucosa (con un epitelio simple columnar ciliado) o endometrio, lugar donde se implanta el huevo fecundado. Es la capa uterina que se expulsa, casi en su totalidad, durante la menstruación.
Morfología
El endometrio se puede dividir en 2/3 superiores que forman la capa funcional y el 1/3 inferior que forma la capa basal. La finalidad de la capa funcional es prepararse para la implantación del blastocisto, por lo que es el lugar de la proliferación, secreción y degeneración. El objetivo de la capa basal es proporcionar el endometrio regenerador tras la pérdida de la capa funcional con la menstruación.
La principal característica del endometrio es que es un órgano inmunocompetente. Se regula hormonalmente y sufre durante la etapa reproductiva cambios cíclicos, preparándose para el momento de la implantación. Se elimina cuando no se consigue con la menstruación.
Subdivisiones
- Compartimento epitelial (luminal y glandular): regulado por hormonas esteroideas. Actúan como barrera contra los patógenos y como primer mediador del diálogo embrión-endometrio.
- Compartimento estromal (tejido conjuntivo, principalmente fibroblastos): su principal función es la remodelación extracelular, sobre todo, en fase lútea, mediante la decidualización.
- Compartimento vascular: vital para la angiogénesis.
Endometrio
Finalmente, hay que mencionar que el endometrio. Como todas las mucosas, es un órgano inmunocompetente. En el endometrio se dan dos fenómenos inmunitarios: la aloinmunidad y la autoinmunidad. Las células secretoras de la mucosa del cuello uterino producen una secreción llamada moco cervical. Es una mezcla de agua, glucoproteínas, lípidos, enzimas y sales inorgánicas.
A lo largo del ciclo, la secreción sufre cambios fisicoquímicos que dificultan el paso de espermatozoides excepto en el momento de la ovulación. Aquí es cuando va adquiriendo mayor filancia y transparencia. Esto podría tener un papel en el proceso de capacitación de los espermatozoides. La función principal del útero es recibir al cigoto para su implantación y nutrición. Lo hace por medio de vasos sanguíneos especialmente desarrollados para ese propósito.
Trompas de falopio
Las trompas de Falopio son dos conductos musculomembranosos de 10 – 12 cm de longitud y 1 cm de diámetro que se unen a los cuernos del útero por cada lado. Ubicadas en el mesosalpinx, presentan primero una dirección transversal al polo uterino del ovario, luego sigue el borde mesovárico del ovario para retroceder a lo largo del borde libre del ovario. Con propósitos descriptivos, se divide cada trompa en cuatro partes:
- Infundíbulo: extremo más externo y donde se encuentra el orificio abdominal de la trompa. Comunica con la cavidad peritoneal. Presenta numerosos pliegues o fimbrias que atrapan al ovocito cuando se produce la ovulación. Una de las fimbrias se inserta en el ligamento tuboovárico.
- Ampolla: situada entre el istmo y el infundíbulo, es la parte más ancha (8-9 mm) y larga (7-8 cm). Su pared es delgada y flexible. Recibe al ovocito desde el infundíbulo y es donde tiene lugar la fertilización.
- Istmo: porción corta (3-4 cm), estrecha (2-4 mm) y de paredes gruesas e inextensibles.
- Ostium: segmento de la trompa que atraviesa la pared del útero, de 1 cm de longitud y diámetro de 0,2-0,4 mm. Se abre hacia el útero en su parte superior con un diámetro de 1 mm.
Su principal función es comunicar útero y ovario. Permite el paso de los espermatozoides para contactar con los ovocitos. Es donde inicia la fecundación. Posteriormente, permite la nutrición y transporte del cigoto hasta su implantación en la cavidad uterina.
Vagina
La vagina es un conducto fibromuscular extensible y tubular de unos 10 cm de largo. En posición anatómica, desciende y describe una curva de concavidad anterior. Su pared anterior tiene una longitud de 6 – 8 cm, su pared posterior de 7 – 10 cm y están en contacto entre sí en condiciones normales.
Desemboca en el vestíbulo de la vagina, entre los labios menores. Por el orificio de la vagina puede estar cerrado parcialmente por el himen. Comunica por su parte superior con la cavidad uterina, ya que el cuello del útero se proyecta en su interior y queda rodeado por un fondo de saco vaginal. El útero se encuentra casi en ángulo recto con el eje de la vagina.
La vagina es el órgano femenino de la copulación. Es el lugar por el que sale el líquido menstrual al exterior y el extremo inferior del canal del parto. La pared vaginal tiene tres capas: una externa o serosa, una intermedia o muscular (músculo liso) y una interna o mucosa que consta de un epitelio plano estratificado no queratinizado y tejido conectivo laxo que forma pliegues transversales.
La mucosa tiene grandes reservas de glucógeno que da lugar a ácidos orgánicos. Se origina en un ambiente ácido que dificulta el crecimiento de las bacterias y resulta agresivo para los espermatozoides. Los componentes alcalinos del semen secretados elevan el pH del fluido de la vagina, facilitando la supervivencia de los espermatozoides.
Embriología
Ovárica
La embriogénesis ovárica involucra dos líneas celulares de diferente origen embriológico: la línea germinal, formada por células germinales primordiales (CGP) del ectodermo primitivo, que se convertirá en ovogonias y luego en ovocitos. Y la línea somática, resultante de los constituyentes celulares de la cresta genital, que darán las células foliculares (células de la granulosa y la teca) así como el estroma ovárico. La embriogénesis ovárica intrauterina consta de cuatro fases:
Gónada indeferenciada
Las CGP aparecen a partir de la 4a semana en la parte caudal del saco vitelino. Migran a la región lumbar en respuesta a quimiotaxis para formar la cresta gonadal entre la 5a-6a semana. Entran en contacto con los conductos genitales indiferenciados llamados «conductos de Wolff».
La cresta genital, tras la penetración del CGP, se convierte entonces en una gónada indiferenciada cuya evolución es idéntica para ambos sexos. El receptor nuclear SF1 (factor esteroidogénico 1) y la proteína WT1 (proteína del tumor de Wilms 1) regulan la supervivencia o proliferación de las células gonadales
bipotenciales.
Los cordones sexuales primitivos aparecen como brotes que se hunden en la mesénquima. Contienen dos tipos de células: CGP y células mesenquimales pequeñas. La gónada permanece indiferenciada hasta la 8a semana.
Estadio de diferenciación
Se desconoce el gen responsable de la diferenciación en la mujer. La diferenciación en genitales externos e internos femeninos precede a la maduración gonadal a diferencia del varón. El gen WnT4 (lugar de integración del virus del tumor mamario de ratón sin alas, miembro de la familia 4) podría ejercer un papel represivo en la síntesis de andrógenos por la gónada. Alrededor de la 8a semana se produce una segunda oleada de cordones sexuales, denominado “secundario”, dentro del cual migran las CGP.
Los cordones sexuales primitivos constituyen los cordones medulares y, posteriormente, un tejido conjuntivo rico en vasos sanguíneos. Las CGP solo pueden sobrevivir en la cresta gonadal si el tejido formado es anómalo o incompleto. Las anomalías esteroideas y no esteroideas tendrán efectos morfológicos y reproductores.
Multiplicación ovogonias
Las CGP se multiplican por mitosis y dan lugar a las ovogonias, de 25 000 en la 6a semana pasan al millón durante el 3er mes. Alrededor de la 10a semana, las ovogonias se convierten en ovocitos tras entrar en la profase de la primera división meiótica. Hay aproximadamente siete millones de ovogonias y ovocitos entre el 5o-7o mes de embarazo. Los ovocitos permanecerán bloqueados en esta etapa de la profase y solo reanudarán la meiosis durante la ovulación.
Formación del folículo
A las 18-20 semanas penetran en la corteza rica en células, canales vasculares desde las zonas medulares profundas marcando el comienzo de la formación folicular. El ovocito está rodeado por células aplanadas, precursoras de células de la granulosa (CG). Este constituye el folículo primordial. Posteriormente, aparecen los folículos intermedios, caracterizados por una mezcla de CG aplastadas y cuboidales. Están seguidos de pequeños folículos primarios con una capa de CG cuboidales. El bloqueo de la meiosis es la consecuencia de la comunicación entre el ovocito y las células foliculares a través de uniones «gap».
Al nacer, solo quedan 1-2 millones de células germinales. Las ovogonias degeneran, no los folículos primordiales (apoptosis intrauterina). Durante la vida fetal, el ovario adquiere su reserva final de células germinales que constituyen su reserva ovárica. No hay neogénesis en el ovario humano adulto. El agotamiento de la reserva de folículos primordiales por cualquier noxa conduce a insuficiencia ovárica primaria.
En la pubertad, hay 400 000 folículos primordiales en los ovarios, suponiendo entre 300-400 ovulaciones en la vida genital femenina (rendimiento 0,5-1%). El ovocito depende de las CG para su desarrollo y maduración. Al mismo tiempo, las CG dependen de los ovocitos para la formación de folículos.
Tracto genital
El desarrollo normal del tracto reproductivo femenino implica procesos complejos caracterizados por la diferenciación, migración, fusión y posterior canalización del sistema mülleriano. Hasta la 6a semana de vida intrauterina, los embriones son indiferenciados. Presentan inicialmente conductos paramesonéfricos (Müller) y mesonéfricos (Wolff). Los primeros darán origen a la formación de las trompas de Falopio y el conducto uterino que posteriormente originarán el útero y los dos tercios superiores de la vagina.
A partir de la novena semana, mediante un fenómeno apoptótico mediado por el gen Bcl2, se produce una regresión del septo uterino para dar lugar a la cavidad uterina. Posteriormente, los conductos paramesonéfricos alcanzarán el seno urogenital. Entonces se generan dos evaginaciones macizas en la parte pélvica del seno llamadas bulbos senovaginales, que proliferan y forman la placa vaginal, dando lugar a los 2/3 inferiores de la vagina. La canalización definitiva desde la vagina hacia el útero se produce por vacuolización de los tejidos paramesonéfricos caudal y de los bulbos senovaginales.
Al finalizar el 3er mes, la porción superior del conducto uterovaginal destaca por el grosor de sus paredes y la formación de los fondos de saco vaginales, lo que dará origen al epitelio del endometrio. Durante el 5o mes, se desarrollan fibras musculares. Finalizado el 6o mes, el revestimiento epitelial del útero comienza a emitir los brotes de las glándulas. El mesénquima subyacente adopta una disposición fibrilar, anticipo del futuro estroma de la mucosa endometria.

Fisiología
La descripción de la fisiología del aparato reproductor en la mujer se centrará en los ciclos menstrual y ovárico. Integra las variaciones anatómicas y fisiológicas del eje hipotálamo-hipofisario-ovárico del tracto genital desde el inicio de una menstruación a la siguiente.
La menstruación aparece en la pubertad y desaparece en la menopausia. Dos fenómenos son preponderantes durante el ciclo menstrual: la ovulación con liberación de un gameto femenino susceptible de ser fecundado y la preparación del endometrio (decidualización) para una posible implantación embrionaria. La descamación del revestimiento uterino (menstruación) marca el final del ciclo menstrual en ausencia de implantación.
El ciclo menstrual comienza el 1er día de la menstruación y su duración es de 28 ± 7 días. Por definición, el 1er día del ciclo menstrual está marcado por el inicio del sangrado menstrual, aunque el crecimiento folicular comienza al final de la fase lútea del ciclo anterior. La ovulación define la fase folicular (14-17 d) y lútea (13-14 d). Las variaciones fisiológicas tienen lugar en la pubertad y en cuerpo lúteo (CL) la menopausia.
Fases
Si el ovocito no es fecundado por el esperma, el CL retrocede y la disminución de los niveles de estradiol y progesterona conduce a la descamación del endometrio y la menstruación. Un período normal dura 4.5-8 días, provoca una pérdida aproximada de 5-80 ml de sangre y aproximadamente 16 mg de hierro. El ciclo menstrual dirigido por el ciclo ovárico se divide en dos fases de igual duración, es decir, en una media de 14 días:
- Fase folicular o proliferativa: del 1er día de la menstruación hasta el pico ovulatorio de LH, correspondientes al terminal de crecimiento del folículo preovulatorio. Estado proliferativo.
- Fase lútea o secretora: desde el pico de LH hasta el día anterior al siguiente periodo, corresponde con la aparición del CL, resultante de la luteinización del folículo ovulatorio tras la liberación del ovocito.
Ciclo ovárico
La actividad ovárica durante el ciclo menstrual se puede dividir en cuatro fases: folicular (temprana, media y tardía), ovulatoria, lútea (temprana, media y tardía) y menstrual. La foliculogénesis incluye una secuencia de procesos que se inician con anterioridad al propio ciclo menstrual.
La ovulación es la culminación del crecimiento folicular. Es un proceso largo en el cual el folículo pasa de primordial a primario y secundario, antes de adquirir una cavidad antral y hacerse visible en la ecografía de 2 mm hasta la formación del folículo de Graaf. El crecimiento folicular se compone de tres secuencias: reclutamiento, selección y dominancia.
Foliculogénesis
- Aspectos morfológicos. Etapas de la foliculogénesis: la foliculogénesis comienza en la vida fetal y termina en la menopausia. Este complejo fenómeno folicular está integrado en varias etapas desde el inicio de crecimiento hasta la ovulación o atresia. Este largo proceso se divide en cuatro etapas: iniciación o reclutamiento, crecimiento basal, selección y maduración.
- Inicio del crecimiento. Reclutamiento folicular (180 días): la mayor parte de la población folicular (95 %) desaparecerán por apoptosis o entrando en la fase de crecimiento. La reserva se va agotando gradualmente con la edad, a un ritmo específico para cada mujer.
- Crecimiento folicular basal: los folículos reclutados crecen hasta alcanzar un diámetro aproximado de 2 mm. Las células foliculares reciben el nombre de células de la granulosa (CG). Proliferan y aumentan progresivamente el número capas, alrededor y separada por la membrana basal. El folículo se empieza a rodear de células derivadas del tejido conjuntivo ovárico denominada inicialmente teca folicular, que más tarde se diferenciarán en dos capas: teca interna muy vascularizada y glandular, y teca externa similar al tejido conjuntivo, con un diámetro de 120-150 µm (el folículo secundario se vuelve preantral).
- Selección folicular. Fase de crecimiento cíclico: fase de selección y dominancia dependiente de las gonadotropinas.
- Maduración preovulatoria. Fase folicular tardía: durante la fase folicular tardía, el folículo preovulatorio continúa aumentando por la multiplicación celular y el aumento de tamaño del antro. El 12o día el folículo preovulatorio mide 16-25 mm.
Ovulación
La ovulación es un proceso inflamatorio que conduce a la liberación del ovocito maduro después de la ruptura del folículo ovulatorio. Así lo demuestra la presencia de citocinas como la interleucina (IL) 1β, IL-6, IL-8 y radicales libres en el líquido folicular y la producción de PAF (factor activador de plaquetas) y PGs en respuesta al pico ovulatorio. Los genes de la ciclooxigenasa-2 y el receptor de progesterona están implicados en la ovulación.
La endotelina es responsable de la vasoconstricción que causa isquemia del ápice. El volumen antral aumenta, por lo que la pared folicular incrementa la tensión. El folículo maduro sobresale frente al ápice hasta su ruptura, liberando el líquido folicular y el ovocito. Está rodeado por su corona radiada, que será capturado por las fimbrias tubáricas.
Las células del cúmulo ooforo comienzan a disociarse y, en la granulosa, cesan las mitosis, aparecen inclusiones de lípidos lisosomales (inicio de la luteinización), la membrana basal retrocede y los vasos sanguíneos comienzan a debilitarse y penetran la granulosa.
Cuerpo amarillo
- Formación o luteinización: después de la expulsión del ovocito, los tejidos foliculares se reorganizan para formar el CL, una verdadera glándula endocrina: luteinización. El CL es de forma ovoide, de 2 cm de largo por 1,5 cm de ancho. Se compone de dos tipos de células: «células lúteas grandes», derivadas de las CG y «células lúteas pequeñas» derivadas de células de la teca interna.
- Regresión del CL o luteólisis: si el ovocito no se fertiliza, el CL retrocede en 14 días, poco antes del final del ciclo. Da lugar a una estructura fibrosa llamada cuerpo albicans, que persiste durante varios días dentro del ovario.
- Esteroidogénesis lútea: el pico de LH provoca un aumento en la expresión de los receptores de progesterona. En respuesta a la LH, el CL (CL) produce principalmente progesterona, pero también estrógenos, andrógenos e inhibina A. Contribuyen a la caída de gonadotropinas.
Eje hipotálamo-hipofisario-ovario
Regulación hipotálamo-hipofisaria
- La secreción pulsátil de GnRH es esencial para la función gonadotrópica hipofisaria. Sin embargo, la acción de la retroalimentación del estradiol tiene lugar en la hipófisis y no causa cambios en los niveles de GnRH (el pico de LH puede ocurrir en ausencia de pico de GnRH).
- Inhibina. Activina: la inhibina es una glicoproteína que forma parte de la familia TGF-β, secretada por las CG y teca. Se forma a partir de dos glicoproteínas heterodiméricas A y B, que constan de una cadena α y una cadena βA y βB unidas por puentes disulfuro.
- Hormona antimülleriana (AMH): la AMH es una glicoproteína de la familia TGF-β involucrada en la diferenciación sexual masculina. En el embrión masculino induce la regresión de los conductos de Müller y la testosterona producida por las células de Leydig permite el mantenimiento de los conductos de Wolff que posteriormente se diferenciarán en epidídimo, conductos deferentes y vesículas seminales. El gen se encuentra en el cromosoma 19p13.3
Ciclo uterino
El endometrio es un tejido heterogéneo que asocia un epitelio glandular y un componente estromal con renovación cíclica. Altera entre proliferación, diferenciación y descamación. En el estroma se encuentran también células del sistema inmunológico, polinucleares, macrófagos y células asesinas naturales (NK).
Su función, como se ha mencionado, es alojar al cigoto después de la fecundación y permitir su implantación. De tal modo, las modificaciones celulares tienen dicha finalidad. Durante el ciclo menstrual, se distinguen tres fases:
- Fase folicular o proliferativa.
- Fase lútea o secretora.
- Fase menstrual.
Aspectos morfológicos
La célula epitelial endometrial está polarizada:
- Basal: apoyada sobre una membrana basal está en relación con la matriz extracelular y constituye la zona de intercomunicación con estroma y vasos sanguíneos.
- Lateral: asegura la cohesión e intercambio por la existencia de desmosomas.
- Apical: involucrada en el control de secreciones, endocitosis e interacción con el embrión.
Después de la menstruación, bajo la influencia de los estrógenos, hay una proliferación de células epiteliales y estromales (fase proliferativa). Con la aparición de la secreción de progesterona (fase secretora), cesa la proliferación a favor de la diferenciación celular: a nivel glandular (máxima 5-7 días después de la ovulación), altas concentraciones de mucina, glucoproteínas y glucógeno en lúmenes glandulares; en el estroma, no comienza hasta el 9o día posovulatorio.
Implantación
La implantación embrionaria es un proceso que tiene lugar durante un breve periodo de tiempo. En él, el tejido endometrial alcanza un estado receptivo donde se expresan moléculas que son necesarias para el proceso de implantación y posterior invasión del blastocisto.
Este período se conoce como “ventana de implantación”. Tiene lugar alrededor del día 20-21 del ciclo menstrual. Corresponde a un período de máxima receptividad uterina para la implantación. El endometrio sufre alteraciones morfológicas bajo la influencia de hormonas esteroideas ováricas (progesterona) y de sustancias mediadoras paracrinas relacionadas con el embrión.
El suceso de la implantación es el factor determinante en el establecimiento de un embarazo y está íntimamente relacionado con la receptividad endometrial. El proceso de implantación puede ser dividido en las siguientes fases:
- Fase de pre-contacto: el blastocisto se orienta y asume una cierta polaridad, el polo embrionario hacia el endometrio.
- Fase de aposición: del 5o al 8o día del desarrollo embrionario, el blastocisto comienza a situarse y buscar un lugar en el útero donde adherirse e implantarse. El trofoectodermo se va a adherir al epitelio endometrial y entra en contacto con la superficie luminal del endometrio con pinópodos.
- Fase de adhesión: substancias paracrinas locales desencadenan la adhesión.
- Fase de invasión: al 8o día, el blastocisto penetra la capa epitelial e invade el estroma, la rotura de la membrana basal del endometrio pone en contacto a las células del trofoblasto con la decidua y del estroma desencadenándose en la madre una respuesta inmunológica, fundamental para la inmunotolerancia, con la participación del sistema de histocompatibilidad HLA, citosinas, entre otros; lo que establece una relación con la vascularización materna y en respuesta a esa invasión, las células del estroma endometrial sufren decidualización.
Fertilidad femenina

Las capacitaciones de TECH Universidad Tecnológica ofrecen todos los conocimientos específicos según la disciplina en la que profundice cada programa. Existe una amplia variedad de temas, los cuales pueden verse representados (de forma superficial) por un par de ejemplos populares de la institución: el Máster en Medicina Estética y el Máster en Gestión Clínica, Dirección Médica y Asistencial.
Ambos posgrados, así como lo que sucede con el Máster en Reproducción Asistida (herramienta que profundiza en el ámbito desarrollado a lo largo del artículo), satisfacen la necesidad de una actualización constante. Esto le exige al estudiante un intenso esfuerzo para mantenerse a la vanguardia del entorno profesional en el cual se quiera desenvolver.