Warning: strpos() expects parameter 1 to be string, array given in /home/site/wwwroot/wp-content/themes/twentynineteen-child/functions.php on line 163
Al describir los órganos que forman parte del aparato genital masculino, se conocen las funciones de cada una de ellas. De esta manera también se pueden comprender las causas más frecuentes de afectación de la fertilidad, lo cual es estudio de interés en el área medicinal de la reproducción asistida.
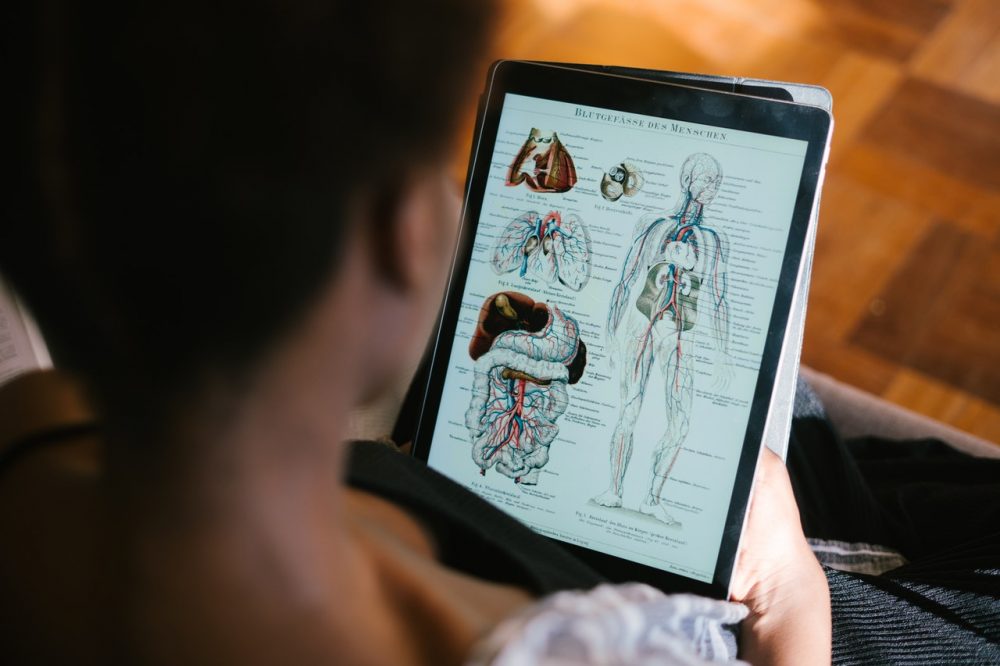
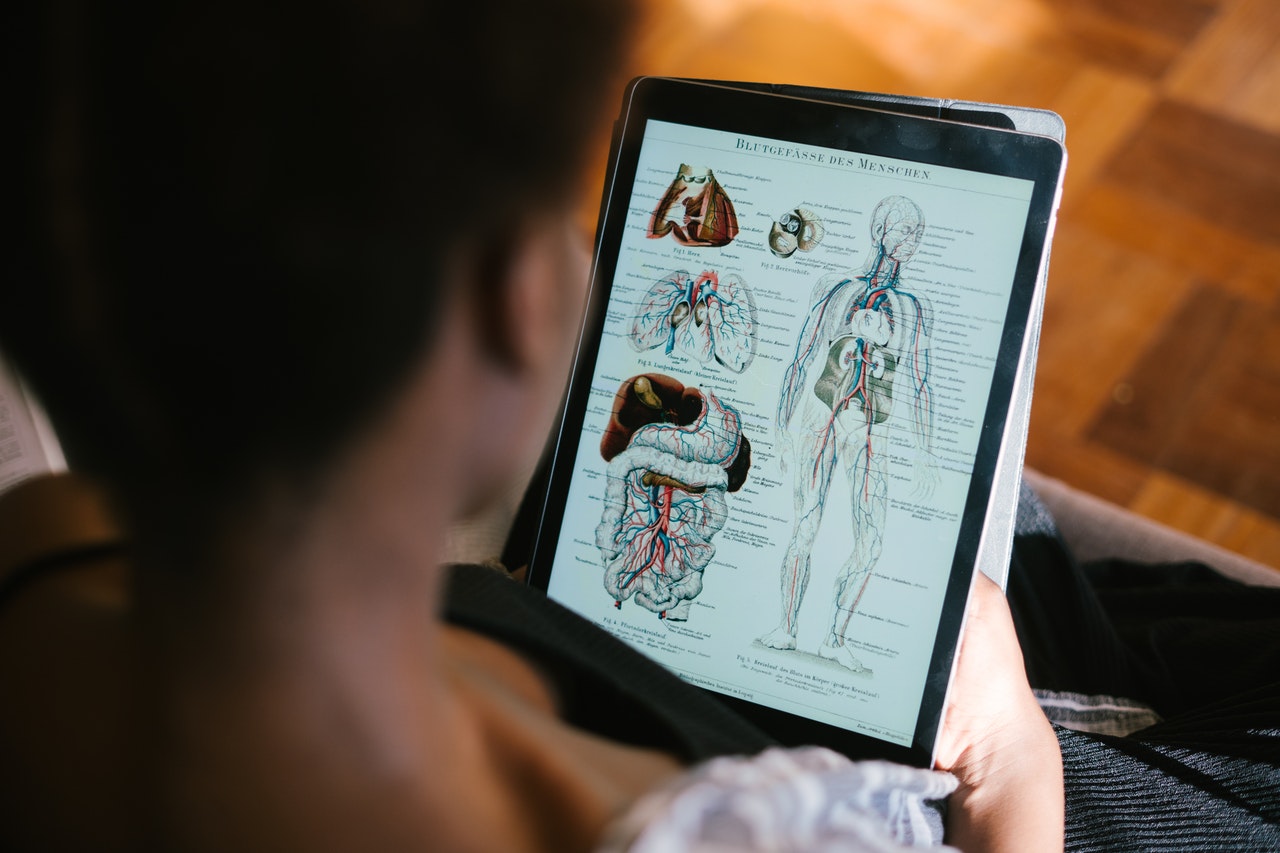
Anatomía del sistema reproductivo masculino
Los órganos del sistema reproductivo masculino están diferenciados para realizar tres funciones principales:
- Producir, mantener y transportar el esperma y el semen.
- Liberar el esperma en el tracto reproductivo femenino.
- Producir y secretar hormonas sexuales masculinas.
El sistema reproductivo masculino está formado por el pene, los testículos, los epidídimos y conductos deferentes, las vesículas seminales y la glándula prostática. Las estructuras externas son el pene y los testículos alojados en el escroto.
Escroto
El escroto es una bolsa localizada detrás del pene que contiene ambos testículos. Es una estructura extracorporal, siendo esta ubicación importante para la correcta y eficaz producción de esperma por los testículos. Lo anterior ocurre si estos se mantienen de 2 a 4°C por debajo de la temperatura corporal central.
Bajo la piel del escroto se dispone una capa de músculo liso. Se denomina dartos y se contrae con los cambios de temperatura para facilitar o dificultar la dispersión del calor. Desde el anillo inguinal interno, como continuación del músculo oblicuo interno de la pared abdominal, está el músculo cremáster. Este cubre cada cordón testicular y también tiene una función tensora para contraer (ascender) los testículos ante diversos estímulos (frío, traumatismos, entre otros).
Al contraerse simultáneamente, los músculos dartos y cremáster pueden contraer el escroto y ascender los testículos en tiempo frío. Esto disminuye la superficie escrotal para disminuir la pérdida de calor. También puede ocurrir todo lo contrario: con el calor, se relajan para aumentar la superficie de dispersión del calor.
Testículo
Los testículos son las gónadas masculinas y tienen una doble función: excretora (esperma) y secretora (andrógenos). Los testículos miden aproximadamente 4-5 cm de longitud y están alojados dentro del escroto. La túnica vaginal es una membrana serosa que tiene una capa parietal y una fina capa visceral. Entre ambos existe una cavidad virtual que en ocasiones aumenta de volumen (hidrocele).
Inmediatamente bajo la túnica vaginal visceral se localiza la túnica albugínea. Es una capa de tejido conectivo rígida, blanca y densa que recubre la superficie testicular. Se invagina hacia el interior, formando septos que dividen el testículo en 300 a 400 lóbulos. En los lóbulos se diferencian dos compartimentos: los túbulos seminíferos contorneados, donde ocurre la espermatogénesis, y el intersticio, situado entre los túbulos seminíferos. En él se localizan, entre otras, las células de Leydig, productoras de testosterona.
Los túbulos seminíferos representan aproximadamente el 85-90% del volumen testicular, que oscila entre 15 y 30 mililitros. Una reducción del volumen testicular suele acompañarse de una disminución de la producción de espermatozoides.
Túbulos seminíferos
El testículo humano está formado por unos 600 túbulos seminíferos. La longitud de cada uno de ellos es de unos 30-80 cm y contienen fundamentalmente las células germinales y las de Sertoli.
- Células de Sertoli: las células de Sertoli son células somáticas localizadas en el epitelio germinativo, ocupando aproximadamente el 30-40% de su volumen. Estas células presentan forma de columna y se extienden desde la membrana basal hasta el lumen del túbulo.
- Células germinales y espermatogénesis: la espermatogénesis es la secuencia de eventos que conducen a la formación de los espermatozoides a partir de células germinales primordiales totipotentes (espermatogonias). Desde la espermatogonia, pasando por los espermatocitos primarios y secundarios (ya haploides), luego las espermátidas y finalmente los espermatozoides, el proceso es complejo. En el lumen de los túbulos seminíferos, los espermatozoides no pueden «nadar» y serían incapaces de fertilizar el óvulo. Para ello, deben madurar en epidídimo.
Intersticio testicular
El intersticio ocupa el 10-15% del volumen testicular. De este, el 10-20% está ocupado por las células de Leydig que producen las hormonas sexuales esteroideas, principalmente la testosterona. Existen células de Leydig inmaduras y maduras, las cuales son ricas en retículo endoplasmático liso y en mitocondrias con criptas tubulares.
La proximidad de estas células a los túbulos seminíferos facilita la presencia de una alta concentración local de testosterona. Es necesaria para el inicio y mantenimiento de la espermatogénesis. También, en el compartimento intersticial, se encuentran las células mioides peritubulares y los fibroblastos.
Las primeras se disponen en capas alrededor de los túbulos. Contienen actina similar a la del músculo liso, lo que le confiere la capacidad de contraerse. Esto facilita el movimiento de líquido y esperma a través de los túbulos seminíferos.
Sistema de conductos masculinos
Para fertilizar un óvulo, el esperma debe desplazarse desde los túbulos seminíferos de los testículos, a través del epidídimo, y después -durante la eyaculación- a lo largo de la longitud del conducto deferente, la próstata y la uretra membranosa, bulbar y peneana hacia el tracto reproductivo femenino.
Epidídimo
Desde el lumen de los túbulos seminíferos, los espermatozoides inmóviles, rodeados de líquido testicular, se desplazan al epidídimo. Este almacenará, madurará y transportará los espermatozoides recién formados hasta que alcancen el conducto deferente.
El epidídimo es una estructura tubular de aproximadamente seis metros de longitud, pero que se encuentra fuertemente enrollada sobre sí misma. Los espermatozoides tardan un promedio de 12 días en ser impulsados por la contracción del músculo liso desde la cabeza hasta la cola del epidídimo. A medida que se desplazan a lo largo del epidídimo, los espermatozoides maduran y adquieren la motilidad que necesitarán para alcanzar el óvulo y fertilizarlo. En la cola del epidídimo se almacenan los espermatozoides más maduros hasta que se produce la eyaculación.
Los quistes del epidídimo son una alteración con una elevada prevalencia. Consisten en colecciones con contenido espermático, aunque no suelen alterar la función fértil del paciente. En cambio, su extirpación quirúrgica sí puede lesionar el epidídimo y causarla yatrógenamente.
Conducto deferente
Durante la eyaculación, los espermatozoides salen de la cola del epidídimo y son impulsados por la contracción del músculo liso hacia el conducto deferente. El conducto deferente es un tubo muscular grueso que se une a los vasos sanguíneos, los nervios y el tejido conectivo formando el cordón espermático.
Los conductos deferentes se introducen hacia la cavidad abdominal a través del canal inguinal en la pared abdominal. Desde aquí, los conductos deferentes acceden a la cavidad pélvica y se dirigen posteriormente a la vejiga hacia la cara posterior de la próstata. Allí, cada uno de ellos se dilata en la ampolla deferencial.
El fluido seminal hasta este punto está formado exclusivamente por los espermatozoides envueltos de líquido testicular. Representan solo el 5% del volumen final del semen. El grueso del semen es producido por tres glándulas accesorias del sistema reproductivo masculino: las vesículas seminales, la próstata y las glándulas bulbouretrales.
Glándulas accesorias
Vesículas seminales
Cuando los espermatozoides pasan a través de la ampolla del conducto deferente en la eyaculación, se mezclan con el fluido de las vesículas seminales. Estas vesículas son glándulas apareadas que contribuyen aproximadamente con el 60% del volumen de semen.
El fluido de las vesículas seminales contiene una gran cantidad de fructosa. A pesar de lo que se creía antes, no es la principal fuente de energía de los espermatozoides. En realidad, los espermatozoides emplean la glucosa del tracto genital femenino. También parece que las prostaglandinas del semen provienen en su mayoría de las vesículas seminales. Además, estas prostaglandinas ayudan a la motilidad espermática. La alcalinización del semen depende del fluido de las vesículas seminales.
El fluido, que ahora contiene tanto las secreciones de los espermatozoides como las de las vesículas seminales, se desplaza hacia el conducto eyaculatorio asociado. Es una estructura corta formada por la ampolla del conducto deferente y el conducto de la vesícula seminal. Los conductos eyaculadores emparejados transportan el líquido seminal a la siguiente estructura: la glándula prostática.
Glándula prostática
La glándula prostática se encuentra anterior al recto en la base de la vejiga. Rodea la uretra en su primer trayecto tras salir de la vejiga (uretra prostática).
Del tamaño de una nuez, la próstata está formada por tejido muscular y glandular. Excreta un fluido ácido y lechoso, que al añadirse al fluido seminal pasa a llamarse semen. El zinc secretado por la próstata es el responsable de la estabilidad de la cromatina espermática. La próstata también secreta al semen ácido cítrico y fosfatasa ácida. Las vesículas seminales hacen al semen alcalino, de tal forma que, si no funcionan adecuadamente, la acidez del semen lo hace disfuncionante.
Las secreciones prostáticas son necesarias para el proceso de licuefacción o mucolisis. Es conocido que la secreción de la próstata facilita la licuefacción del líquido seminal coagulado por la acción de las secreciones de las vesículas seminales.
La densidad mayor inicial del semen ayuda a retenerlo dentro del tracto reproductivo femenino. Esto da tiempo a los espermatozoides a utilizar la fructosa que proporcionan las secreciones de la vesícula seminal. Cuando el semen recupera su estado líquido, los espermatozoides pueden avanzar más lejos en el tracto reproductivo femenino.
Glándulas bulbouretrales (glándulas de Cowper)
La última adición al semen la realizan dos glándulas bulbouretrales. Ellas liberan un fluido espeso y salado que lubrica el extremo de la uretra y la vagina. Así, ayuda a limpiar los residuos de orina de la uretra del pene.
El fluido de estas glándulas se libera con la excitación sexual poco antes de la liberación del semen. Es lo que se denomina líquido preseminal o pre-eyaculación. Este fluido preseminal puede contener espermatozoides presentes en la uretra, además de las proteínas lubricantes antes mencionadas.
Pene
El pene es el órgano masculino de la copulación y de la excreción urinaria. El tallo del pene está compuesto por tres cámaras de tejido eréctil en forma de columna que se extienden a lo largo de la misma. Las dos laterales, más grandes, son los cuerpos cavernosos.
El cuerpo esponjoso es una cámara más pequeña que rodea la uretra esponjosa. El extremo distal del pene lo forma el glande. Tiene una alta concentración de terminaciones nerviosas, resultando en una mucosa muy sensible que precipita la eyaculación con su estimulación.
La piel del tallo del pene se extiende distalmente sobre el glande cubriéndolo con el prepucio. El prepucio también contiene una densa concentración de terminaciones nerviosas. Además, lubrica y protege la mucosa del glande del pene.

Desarrollo embrionario
En el varón, la diferenciación de las células germinales primordiales se inicia en la pubertad, a diferencia de la mujer. En ella se inicia en el tercer mes de vida intrauterina. El testículo produce unos 120 millones de espermatozoides diarios, para lo que es imprescindible coordinar las divisiones mitóticas de las espermatogonias (manteniendo la reserva de las células madre). Por otro lado, asegurar una cantidad suficiente de células que inicien la diferenciación en espermatocitos, la división meiótica para producir espermátidas y la diferenciación de estas hasta dar espermatozoides maduros.
Debido a la gran complejidad que representa este proceso y a que depende en alto grado de la coordinación de división y diferenciación celular, es relativamente fácil que se vea alterado por influencias externas. Por ejemplo las toxinas ambientales, radiación, agentes citotóxicos o exceso de calor.
El 6% de los varones en edad reproductora son infértiles. La gran mayoría de ellos (aproximadamente el 90%) presentan una producción espermática defectuosa. Una parte de estos defectos se debe a fallos en la liberación o acción de las gonadotrofinas (FSH y LH) o de la hormona liberadora de las gonadotrofinas (GnRH). Sin embargo, en la mayoría de los casos, la etiología de estos desórdenes permanece aún desconocida.
Desarrollo testicular
El cromosoma Y porta los genes que activan, durante el desarrollo embrionario, el desarrollo de la gónada indiferenciada hasta formar el testículo. En el brazo corto del cromosoma Y se encuentra el gen SRY. Es fundamental para la regresión del conducto de Müller y la formación del testículo.
Las mutaciones en este gen están asociadas con disgenesia gonadal o síndromes de reversión sexual. Igualmente, se ha determinado una región del brazo largo del cromosoma Y (AZF) cuya ausencia (microdeleciones) parcial o total provoca azoospermia u oligozoospermia severa. También se han relacionado con infertilidad masculina defectos en cromosomas autosómicos. Son las traslocaciones autosómicas 4-10 veces más frecuentes en varones infértiles.
Por otro lado, el factor inhibidor mulleriano (MIS), producido por las células de Sertoli, desempeña un papel crucial en la diferenciación de los genitales internos en el hombre. Induce la regresión del conducto paramesonéfrico o de Müller. Después de este periodo fetal, la proliferación de las células de Sertoli y germinales continúa hasta la pubertad, pero a un ritmo mucho más pausado.
Regulación endocrina
La regulación hormonal de la espermatogénesis y la producción de andrógenos testiculares se inicia en el hipotálamo, continúa en la hipófisis anterior (adenohipófisis o pituitaria anterior) y finaliza en los testículos. El eje hipotálamo-hipófisis-testicular desempeña un papel fundamental durante el desarrollo embrionario, prepuberal y durante la edad adulta en cuatro procesos fisiológicos:
- Desarrollo fenotípico del sexo concordante durante la embriogénesis.
- Maduración sexual en la pubertad.
- Función endocrina de los testículos: producción de testosterona.
- Función exocrina de los testículos: producción del esperma.
El hipotálamo y la hipófisis anterior en el cerebro integran señales externas e internas para controlar la síntesis y la secreción de testosterona. El hipotálamo está anatómicamente unido a la glándula pituitaria, tanto por un sistema vascular portal como por vías neuronales.
Hormonas
La testosterona se metaboliza en dos metabolitos activos principales en el tejido diana: el andrógeno dihidrotestosterona (DHT) por la acción de 5α-reductasa, y el estrógeno estradiol a través de la acción de las aromatasa. Tanto los andrógenos como los estrógenos regulan la secreción de LH a través de un feedback negativo. La testosterona favorece la espermatogénesis de manera paracrina. El testículo también produce las hormonas inhibina y activina.
- La producción de inhibina es estimulada por la FSH. Actúa por retroalimentación negativa en la pituitaria, pero no en el hipotálamo.
- La activina, una proteína del testículo con una estrecha homología estructural con el factor de crecimiento transformante-β (TGF- β), ejerce un efecto estimulante en la secreción de FSH. Además, favorece la producción de testosterona y la producción de inhibina.
Alteraciones en el eje hipotálamo hipofisario de cualquier causa (tumores, infecciones, vasculares, genéticas, entre otras) producen una secreción anómala de FSH y LH. Lo anterior induce hipogonadismo (déficit de testosterona) e infertilidad. Además, independientemente de su causa, la hiperprolactinemia (hormona producida también por la adenohipófisis) interfiere con la secreción pulsátil de GnRH e inhibe la secreción de LH y FSH. En consecuencia, produce también hipogonadismo e infertilidad.
Fertilidad masculina

Para responder a los problemas reproductivos que existen en la sociedad actual, TECH Universidad Tecnológica ha creado programas académicos con el fin de capacitar profesionales que sean capaces de abordar a las familias y sus respectivas complicaciones parentales.
Por ejemplo, el Máster en Lactancia Materna y el Máster en Terapia Familiar y Estrés para Médicos enseñan diversas técnicas que parten desde una perspectiva psicológica y biológica, pero ambos están guiados a la paternidad y la maternidad.
Así mismo, el Máster en Actualización en Reproducción Asistida aparece como una de las especialidades médicas con más auge en las últimas décadas. Se trata de una demanda elevada en los países más desarrollados que requiere de un intenso esfuerzo para mantenerse a la vanguardia, gracias al desarrollo constante de la tecnología y las investigaciones.